4月25日(火)はWOCのオンライン勉強会でした

こんにちは!経営推進部の前島です。
5月になり、暖かい日が増えてきましたね☺
ファミクリも5月は地域の方々へのコロナワクチン接種💉、
緩和の勉強会、登山部による高尾さん登頂(予定)と、イベントが盛り沢山です!

ITに強い総務菅原さんも加わり、

当院スタッフや理事長の伊谷野先生もご参加いただき、
質疑応答中にも、参加者の皆様からも沢山知見やアドバイスを
皆で終わってほっと一息。良い笑顔ですね!

ファミクリは5月以降も勉強会をどんどん行っていきます。
5月は在宅緩和ケアセンターから勉強会発信を予定しております!
ワクチン接種等を通してご協力しつつ、皆様と交流を深めていければと思います!
~基剤の特性 × 創面の状態での適した外用剤は?~月刊*ファミクリWOCかわら版5月号_vol.31

WOC(ウォック)とは、褥瘡をはじめあらゆる創傷とストーマ、失禁分野について、
専門性の高い看護を実践できる看護師の通称です
2023年5月(Vol.31)
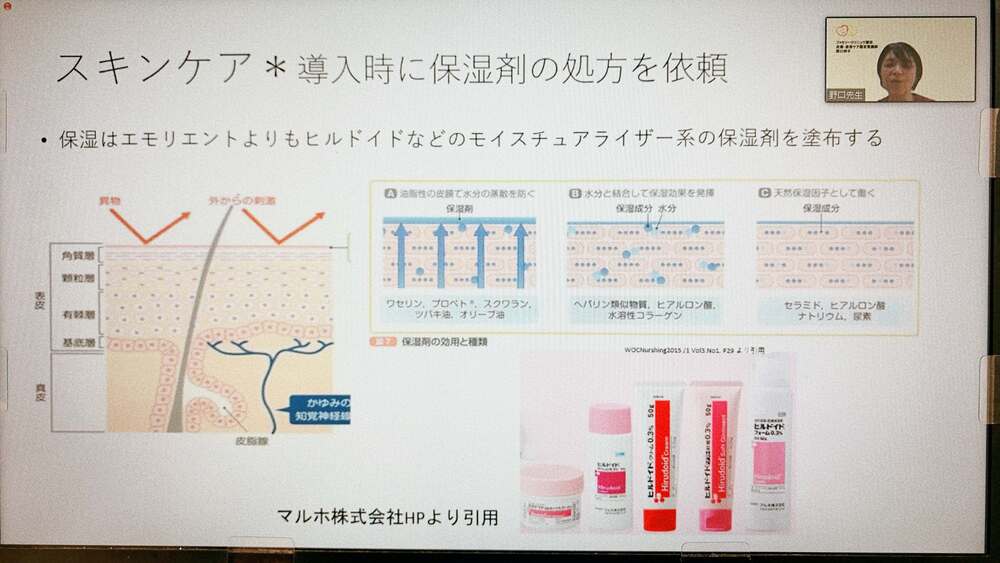
過ごしやすい季節となりました。草花の緑が生き生きとして、その勢いにのっかって行けたらいいなと思う今日この頃です😊5月の紫外線は思ったより強いので、外出の際にはUVケアをしてキレイを保ちましょう 💗
当院にはWOCの公式LINEがあり、褥瘡や創傷の局所の写真と共に、「外用は何がいいですか?」というご質問が送られてきます。今回も前回に引き続き創面や創部(滲出液)の状態を観察し、アセスメント力を高めてもらうために選択肢を狭めてみました。壊死組織が除去された後にどんな外用剤を使用したらいいのか、一緒に考えていきましょう。
● 基剤の特性 × 創面の状態での適した外用剤は?
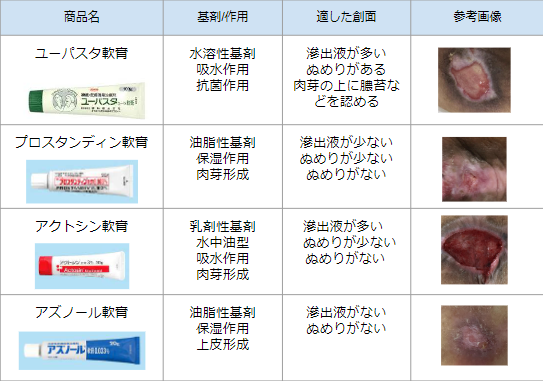
「なんでこの傷治らないんだろう・・・。」と悩むことはありませんか?外用薬や軟膏は主薬と基剤でできており、基剤が90%以上を占めるため、創面に接触する大部分は基剤となり、主薬の効果だけで外用薬を選ぶと、創部の悪化や難治といった状態になる恐れがあります。
今回は壊死組織が除去された後の創面のぬめりや滲出液によってどのような基剤が良いのか、一例を表にまとめましたので、参考にしてみてくださいね!
基材から考える外用剤の使い方は難しいですね💦
情報を交換しながら、皆様と一緒に考えていきたいです。
お問い合わせやご相談など、お気軽に下記のLINEから頂けると幸いです (^^♪

医療法人社団 双愛会
ファミリークリニック蒲田・品川・多摩川
皮膚・排泄ケア認定看護師 野口祥子(のぐちやすこ)
【4月25日(火)19:00 オンライン勉強会】WOCナースによる在宅皮ふ疾患WEBセミナー〜終末期の褥瘡予防ケア〜

こんにちは!経営推進部の前島です。標記の日時にオンライン勉強会の開催がございます。
マルホ株式会社様主催にて、当院ファミリークリニック蒲田の皮膚・排泄ケア認定看護師の野口祥子が登壇予定です。
日々、患者様のご療養のサポートさせていただいてる経験から、どのような褥瘡発生の傾向が見られるのか、どのような予防ケアが望ましいのか等をお話させていただきます。
また、褥瘡予防にも有効な外用薬の継続看護の実際、今後の展望等についてマルホ様にもサポートをいただきながら、皆様と一緒に考えていきたいです。


終末期の褥瘡予防ケア
4月25日(火) 19:00 ~ 20:00
演者:ファミリークリニック蒲田
皮膚・排泄ケア認定看護師 野口祥子
[ 本セミナーに関するお問い合わせ先 ]
マルホ株式会社 エリア戦略推進部 地域連携推進グループ 岡本 一樹様
TEL:080-8530-1595 E-mail:okamura-efe@mii.maruho.co.jp
皆様、是非お気軽にご参加くださいませ。
*看護師、医師、ケアマネージャー、理学療法士、作業療法士、言語聴覚士の皆様、またその他、在宅医療・介護連携に携わるご担当者様向けの内容となります
年末年始の営業体制につきまして
年末年始の営業体制につきまして、お知らせいたします。
*かかりつけの方の緊急時の連絡につきましては24時間・365日対応いたします。
*診療時間外の病状に関するご相談は、当院からお渡しいたしました緊急連絡先にお電話くださいますようよろしくお願いいたします。
【3店舗共通】
ファミリークリニック蒲田
ファミリークリニック品川
ファミリークリニック多摩川
12月29日(木):休日体制(緊急対応は可能)
12月30日(金):休日体制(緊急対応は可能)
12月31日(土):休日体制(緊急対応は可能)
1月 1日(日):休日体制(緊急対応は可能)
1月 2日(月):休日体制(緊急対応は可能)
1月 3日(火):休日体制(緊急対応は可能)
1月 4日(水) ~ 定期訪問診療開始
以上でございます。
何卒よろしくお願いいたします。
医療法人社団 双愛会
ファミリークリニック蒲田
ファミリークリニック品川
ファミリークリニック多摩川
~管理栄養士とWOCの連携について~月刊*ファミクリWOCかわら版4月号_vol.18

WOC(ウォック)とは、褥瘡をはじめあらゆる創傷とストーマ、失禁分野について専門性の高い看護を実践できる看護師の通称です
2022年4月(Vol.18)
新年度が始まりました🌸今回は、当院の管理栄養士、青山祐子さんの登場です!
青山さんとは在宅の褥瘡保有患者さんの情報を共有し、少しでも改善するように日々検討しています。
1.在宅患者訪問褥瘡管理指導をおこなった結果
当院では2021年4月より『在宅患者訪問褥瘡管理指導』を行っています。
(詳細はこちらのブログもどうぞ→ 在宅患者訪問褥瘡管理指導を始めます)
d2( 真皮までの損傷 )以上の褥瘡がある方を対象に医師、管理栄養士、WOCがチームを組んで褥瘡対策に取り組むものです。今回は1年間の取り組み状況、実際の指導内容の紹介をしたいと思います。
この1年間で在宅患者訪問褥瘡管理指導を行った方は7名でした。
褥瘡がある方は、元々の病状が深刻な方や栄養状態が悪い方も多いため、全員が治るというわけではありませんが、改善に向かった方、治癒した方は3名いました。
カンファレンスは2〜3ヶ月に1回行います。その間にも毎月、医師・認定看護師・管理栄養士がそれぞれ訪問指導を行っています。褥瘡のケアはご家族だけでは不安なことや分からないことが多いと思います。いろいろな専門職に相談しやすい状況になるため、患者様・ご家族様の安心にもつながるものと思っています。
以下に実際のカンファレンスの場面を紹介します。
医師と管理栄養士、WOCの意見をまとめた指導内容を患者様やご家族、関係職種へ提示しています。
2.カンファレンス、指導内容例

【研修案内】 4月20 日(水)19:00 ~20:00
QRコードからお申込みをどうぞ →

マルホ㈱主催 第3回WOCナースによる在宅皮膚疾患WEBセミナー
「スキントラブルのリスクが高い高齢者の皮膚の特徴とスキンケア」
陽だまり訪問看護ステーション 大泉サテライト 皮膚・排泄ケア認定看護師 永治雄太先生
お問い合わせやご相談など、お気軽に下記のLINEから頂けると幸いです !(^^)!

お写真によるWOC相談も承ります!!「友だち追加」QRコードから読取をお願いします。
医療法人社団 双愛会
ファミリークリニック蒲田・品川・多摩川
野口祥子(のぐちやすこ)
皮膚・排泄ケア認定看護師
mail:y.noguchi@twinheartmedical.com
当法人における新型コロナウイルス感染症対策について
平素より格別のご高配を賜り厚くお礼申し上げます。新型コロナウイルス感染症の影響で大きく変化する中、今後の拡大防止につながりますよう当法人の取組みをお知らせいたします。
本取組みを遵守しつつ、原則通常通りの訪問医療(訪問診療・訪問看護等)をご提供いたします。
1.密集の状態を避けるため、一部職員のテレワークや分散勤務、直行直帰勤務を行っております。
2.出勤する全ての職員対象にマスクの着用、検温と問診(感冒症状の有無)を行っております。
3.アルコール手指消毒が不足しているため、訪問先の自宅等では診察前後の手洗い場の提供をお願いします。(ペーパータオルを持参します)
4.発熱している場合、感冒症状(咳、鼻水、のどの痛みなど)がある場合は飛沫感染予防として、マスクの着用をお願いします。診察の際は部屋の換気を良くし、一定の距離を置いて診療を行います。職員との会話は必要最小限とさせて頂いております。
5.症状に応じて、手袋・ガウン・ゴーグル等を装着して診療を行います。その際に発生した医療廃棄物(ゴミ)は自治体の指示に従い自宅での処分をお願いすることがあります。
なお、新型コロナウイルス感染症の疑いがあると医師が判断した場合は、診察・検査を行うことができません。最寄りの保健所あるいは厚生労働省都道府県の電話相談センターに電話で相談し、指示を受けていただきます。
6.衛生材料(ガーゼ、アルコール綿など)の流通に障害が発生しています。当院より定期的な衛生材料の支給を受けている患者様におかれましては、欠品により支給制限等を行う可能性があります。大変ご迷惑をお掛けいたしますが、ご容赦いただきますようお願い申し上げます。
7.すでに当院のかかりつけ患者であって、新型コロナウイルスと診断された患者様、濃厚接触者となった患者様に関しては、在宅療養を継続する場合であっても当法人の全ての訪問医療(訪問診療・訪問看護等)を一時中止します。
8.当法人の職員が新型コロナウイルスと診断されるか濃厚接触者となった場合は保健所等の指示に従い訪問医療を一時中止する可能性があります。
ご理解とご協力のほど、何卒宜しくお願い致します。







